PREECLAMPSIA - ECLAMPSIA
INTRODUCCIÓN
Los estados
hipertensivos del embarazo son una de las complicaciones más importantes de la
gestación.
Son de las más
frecuentes causas de muerte de la mujer embarazada, tanto en países
desarrollados, como en desarrollo; y son responsables de morbilidad
potencialmente grave, generalmente transitoria pero con riesgo de secuelas
permanentes: alteraciones neurológicas, hepáticas, hematológicas o renales.
No sólo existen
repercusiones maternas si no también fetales ya que la aparición de
preeclampsia durante el embarazo comporta un aumento importante de la
morbimortalidad perinatal, pues la alteración placentaria asociada puede
producir retraso del crecimiento intrauterino, sufrimiento fetal intraparto y
riesgo de muerte fetal, que pueden obligar a fi nalizar la gestación antes del
término, siendo uno de las primeros motivos de prematuridad electiva por riesgo
materno o fetal. Otra de las posibles complicaciones que obligan a terminar la
gestación de forma precipitada es el desprendimiento de placenta normalmente
inserta.
CLASIFICACIÓN
Hipertensión crónica.
Hipertensión arterial
detectada antes del embarazo o antes de la semana 20 del mismo o que persiste
después del puerperio.
Se define
hipertensión como una presión arterial mayor o igual a 140 mm Hg la sistólica,
o 90 mm Hg la diastólica; determinadas en 2 ocasiones separadas un mínimo de 4
horas.
Preeclampsia –
eclampsia.
Preeclampsia: se
define como el hallazgo, después de la semana 20 de embarazo (salvo en casos de
enfermedad trofoblástica o hidrops) de hipertensión, acompañada de proteinuria,
edema o ambos.
- El edema se
diagnostica por hinchazón clínicamente evidente que se localiza preferentemente
en cara y manos, con carácter persistente a pesar del reposo, que puede generalizarse
y en su grado máximo producir edema agudo de pulmón. Pero la retención de
líquidos puede también manifestarse como aumento de peso (1 kg de peso en una
semana o menos) sin edema evidente; por lo que el edema no debe incluirse en la
definición de preeclampsia, además muchas embarazadas normotensas van a
presentar edemas y no se detecta edemas en todos los casos de preeclampsia; por
lo que no se considerará preeclampsia si sólo hay hipertensión y edema.
- Proteinuria se
define como excreción proteica de 300 mg o más en orina de 24 horas; o mediante
medición en 2 muestras tomadas al azar, recogidas con sonda con un intervalo
mínimo de 4 horas y que den un resultado 1 gr de albúmina por litro, o 2+
cuando se valore con tiras reactivas, o 0,3 gr por litro o 1+ con tiras
reactivas si la osmolaridad es < 1.030 y el ph<8.
Eclampsia: es la
presencia de convulsiones en una paciente con preeclampsia, que no pueden ser
atribuidas a otra causa.
Hipertensión crónica
con preeclampsia añadida.
Se define como tal el
aumento de la tensión arterial previa de al menos 30 mm Hg la sistólica, o 15
mm Hg la diastólica, o 20 mm Hg la media, junto con aparición de proteinuria o
edema generalizado.
Según esta clasifi
cación, una elevación de 30 mm Hg en la sistólica y/o 15 mm Hg en la diastólica
sobre los valores medios anteriores a la semana 20 de gestación, es sufi ciente
para hablar de hipertensión. Sin embargo es preferible considerarlo a partir de
cifras de tensión arterial > o iguales a 140 o 90 mm Hg de sistólica y
diastólica respectivamente; pues debido a las modifi caciones fi siológicas de
la tensión arterial, sobre todo en la primera mitad de embarazo, podríamos
clasifi car como hipertensa a una gestante que no lo sea.
Hipertensión
transitoria.
Se define como el
desarrollo de hipertensión durante el embarazo o primeras 24 horas del puerperio
sin otros signos de preeclampsia o hipertensión preexistente.
Es un diagnóstico
retrospectivo y si hay dudas el caso debe clasificarse como preeclampsia.
RESUMEN DE LA FISIOPATOLOGÍA
A pesar de los
múltiples estudios al respecto, no se conoce la etiología ni están totalmente aclarados
los mecanismos fi siopatológicos implicados en su desarrollo.
Se cree que el evento
primario es una vasorreactividad alterada que conduce al vasoespasmo como
resultado de una reacción inmunitaria al ponerse en contacto por primera vez
los antígenos paternos y fetales de la placenta. Esta teoría se apoya en el
hecho de que la preeclampsia complica frecuentemente el primer embarazo, y que
en embarazos posteriores la incidencia aumenta si cambia el compañero sexual y
después de la utilización de métodos contraceptivos de barrera que evitan el
contacto con los espermatozoides.
El desarrollo de este
proceso va a dar lugar a una serie de manifestaciones clínicas y de laboratorio
que pudiendo suponer cualquiera de ellas el debut de la preeclampsia. No
obstante, no son de obligada aparición, ya que alguna de ellas puede estar
ausentes en cuadros graves.
- Sistema
cardiovascular: HTA, edema.
Hipertensión arterial
consecuencia del vasoespasmo y edema por pérdida de la integridad vascular e
hipoproteinemia.
- Función renal:
lesión glomerular con el resultado de proteinuria, siendo la endoteliosis
glomerular la lesión anatomopatológica característica.
Oliguria: Disminución de la
excreción urinaria de calcio.
Aclaración de
creatinina < 60-70 ml/h.
Es muy característico
que se eleve la uricemia, siendo el ácido úrico la mejor correlación con el
índice de gravedad y puede aparecer incluso 8 semanas antes de la clínica
hipertensiva. (La uricemia normal del embarazo no sobrepasa los 3,5 mg/dl).
- Hemoconcentración:
resultado directo del vasoespasmo arteriolar es la disminución del volumen plasmático
circulante siendo los datos más característicos de la preeclampsia el aumento de
la hemoglobinemia y del hematocrito.
- Coagulación: existe
un estado de hiperagregabilidad plaquetaria añadido a la hipercoagulabilidad fisiológica
del embarazo, con disminución del recuento plaquetar.
En casos graves,
cuando el grado de lesión vascular es importante se produce hemólisis y destrucción
de hematíes a su paso por arteriolas y capilares.
- Hígado: la lesión
vascular a nivel hepático puede conducir al desarrollo de dolor epigástrico, de
hipocondrio derecho y de vómitos.
La alteración más
habitual en casos graves es la necrosis hepatocelular que conlleva aumento de
las transaminasas séricas GOT, GPT y de la LDH.
La rotura o el
infarto masivo hepáticos son complicaciones fatales pero infrecuentes.
- Manifestaciones
neurológicas: vasoespasmo cerebral.
Las lesiones
cerebrales son las responsables del 72% de las muertes maternas.
El sistema vascular
cerebral es extremadamente sensible en la preeclampsia y el grado de vasoespasmo
no siempre se correlaciona con las cifras de tensión arterial.
El resultado es la
aparición de: cefalea, de predominio frontal; riesgo de convulsiones y hemorragia
cerebral; fotopsias, escotomas e incluso ceguera cortical transitoria; refl
ejos tendinosos hiperactivos.
CRITERIOS DE
PREECLAMPSIA GRAVE
- Tensión arterial
sistólica de 160 mm Hg o más y/o tensión arterial diastólica mayor o igual a
110 mm Hg.
- Proteinuria de 3
gramos o más en orina de 24 horas (o 3+ en tira reactiva).
- Creatinina sérica
mayor de 1,2 mg / dl.
- Menos de 100000
plaquetas / ml o bien anemia hemolítica microangiopática.
- Enzimas hepáticas
elevadas por encima de los niveles normales del laboratorio.
- Cefalea,
alteraciones visuales o dolor epigástrico.
- Hemorragia
retiniana, exudado en fondo de ojo o papiledema.
- Edema pulmonar.
- Oliguria (diuresis
menor de 400-500 ml/ 24h).
- Eclampsia.
CLÍNICA - MOTIVO DE
CONSULTA
La causa más
frecuente de consulta en el servicio de urgencias relacionada con la
preeclampsia es el aumento de la tensión arterial.
Toda embarazada que
se evalúe en la consulta de tocología o de atención primaria en la que se
sospeche o diagnostique (si se dispone de una determinación de proteinuria) una
preeclampsia,
debe ser derivada al
hospital; también debe derivarse toda embarazada que no haya sido previamente hipertensa
si se presenta con tensión arterial > o igual a 140/90 mmHg., o las
hipertensas crónicas que sufran una elevación signifi cativa de su tensión
arterial (aumento de 30 mm Hg la sistólica o 15 mm Hg la diastólica).
Existen otra serie de
situaciones aparte de la tensión arterial por la que una gestante puede ser
remitida para valoración en un servicio de urgencias; son aquellas situaciones
en las que existiendo o no hipertensión arterial clara, aparezcan signos o
síntomas que nos hagan pensar el posible desarrollo de una preeclampsia como
son: edemas que afecten a manos y cara y que persisten tras 12 horas de reposo,
aumento brusco de peso (más de 500 gramos a la semana o 2 kg al mes en el
tercer trimestre), hiperrefl exia, o alteraciones analíticas sugerentes de
preeclampsia.
Además de por los
signos detectados por su tocólogo o médico de atención primaria una gestante puede
acudir a petición propia a un servicio de urgencias por una clínica en la que
debemos descartar preeclampsia, es decir que sin conocimiento de su tensión
arterial, la paciente acuda a urgencias por: cefalea, alteraciones visuales,
náuseas, vómitos, o dolor abdominal en epigastrio o hipocondrio derecho.
Otra posibilidad es
que nos enfrentemos a una gestante que sea llevada a urgencias presentando un
cuadro convulsivo (estas pacientes que en los últimos años eran excepcionales
empiezan a ser más frecuentes por las inmigrantes que no se controlan el
embarazo).
ACTITUD DIAGNÓSTICA
Cuando nos
enfrentemos a una mujer remitida por hipertensión o en la que detectemos una hipertensión
inducida por el embarazo lo primero que debemos hacer es asegurarnos de que la toma
de tensión arterial es correcta y confi rmar la hipertensión arterial.
En ocasiones, la
tensión arterial puede ser debida a la ansiedad que sufre la paciente por encontrarse
en el hospital por lo que debemos dejar a la paciente en reposo y tomar la
tensión arterial pasado un tiempo para corroborar los niveles de tensión
arterial.
FACTORES DE RIESGO DE
LA PREECLAMPSIA
-Edad menor de 16
años o mayor de 35 años.
-Raza negra.
-Nuliparidad, nueva
paternidad, uso previo de anticonceptivos de barrera
-Embarazo tras
donación de ovocitos.
-Gemelaridad.
-Hidramnios.
-Patología vascular.
-Anomalías
trofoblásticas con aumento de la masa trofoblástica (mola).
-Antecedentes
familiares de preeclampsia (madre, hermana).
-Edemas importantes.
-Proteinuria signifi
cativa o de repetición.
-Metabolopatías
(diabetes mellitus con mal control metabólico).
-Hipertensión arterial
crónica.
-Enfermedad renal
crónica.
-Hiperuricemia (mayor
de 5 mg/dl).
-Obesidad (20%
superior al peso correspondiente a la talla).
-Alcoholismo.
-Síndrome
antifosfolipídico.
-Gen angiotensina 235.
Una vez completada la
anamnesis se procederá a la exploración clínica de la paciente en busca de
signos predictivos de preeclampsia: edemas, hiperrefl exia...
Para completar el
estudio se solicitarán las pruebas analíticas que podamos obtener de urgencia en
nuestro laboratorio:
- Sistemático de
sangre, buscando hemoconcentración.
- Estudio de
coagulación, para detectar una posible plaquetopenia.
- Sistemático de
orina, descartar proteinuria.
Si la sospecha de
preeclampsia es clara debemos solicitar la analítica de función hepática y renal
que podamos (transaminasas, LDH, ácido úrico...)
Debido a la posible
repercusión fetal en caso de preeclampsia en todas las pacientes hipertensas debe
realizarse una correcta evaluación del estado fetal tanto desde el punto de
vista del crecimiento (riesgo de retraso del crecimiento intrauterino) como del
bienestar fetal. Se realizará por tanto ante el diagnóstico de preeclampsia una
ecografía de control de crecimiento y líquido amniótico, eco-doppler y un RCTG.
DIAGNÓSTICO
DIFERENCIAL
Se realizará con
aquellos procesos que cursen con hipertensión arterial crónica
independientemente del embarazo para lo que es preciso conocer las
características diferenciales entre hipertensión inducida por el embarazo y
preeclampsia.
En caso de cuadro
convulsivo el diagnóstico diferencial se realizará con procesos que puedan presentar
convulsiones; fundamentalmente epilepsia, pero existen otros cuadros que pueden
dar lugar a convulsiones:
- Accidentes
cerebrovasculares: embolias, trombosis, hemorragia.
- Enfermedad
hipertensiva: encefalopatía hipertensiva, feocromocitoma.
- Lesiones del
sistema nervioso central ocupantes de espacio: tumores, abscesos.
- Enfermedades
infecciosas: meningitis, encefalitis.
- Enfermedades
metabólicas: hipoglucemia, hipocalcemia.
ACTITUD TERAPÉUTICA
FÁRMACOS MÁS
UTILIZADOS EN LA PREECLAMPSIA
Los fármacos
utilizados en estos casos van encaminados al control de la hipertensión
arterial o a prevenir las convulsiones; pero no actúan sobre el curso de la
enfermedad.
FÁRMACOS HIPOTENSORES
HIDRALACINA: Es el
fármaco antihipertensivo con el que se tiene más experiencia en la embarazada.
Es un vasodilatador
arteriolar que actúa directamente sobre el músculo liso, disminuyendo la resistencia
vascular periférica y la presión arterial.
Su efecto máximo es a
los 20 minutos tras su administración.
No posee efectos
sobre el corazón ni el sistema nervioso autónomo; y es raro observar
hipotensión ortostática durante su administración.
Como efectos
secundarios frecuentemente aparece taquicardia (si es mayor de 140 latidos por
minuto, y no existe contraindicación como el asma, puede administrarse
propanolol a dosis de 1mg/minuto hasta un total de 5 mg).
También puede
producir aumento del gasto cardiaco y disminución de la perfusión uteroplacentaria
que puede ser observada por la aparición de desaceleraciones tardías; esto
ocurre con más frecuencia cuando la presión diastólica desciende bruscamente
por debajo de 80 mm Hg.
Por lo tanto la
hidralacina puede provocar distress fetal.
Asimismo puede provocar
hiperglucemia (en general transitoria), retención de sodio (excepcionalmente es
preciso administrar un diurético no tiacídico), hipotensión excesiva
(corregible mediante un simpaticomimético tipo noradrenalina), y relajación del
músculo liso pudiendo detener el parto.
La dosis se inicia
con un bolo intravenoso de 5 mg, administrado durante 1-2 minutos, que se
repiten cada 20 minutos si la disminución de tensión arterial no es la deseada
hasta un total de 30-40 mg.
Cuando la tensión
arterial disminuye por debajo de 160/110 mm Hg cesan los bolos y se continúa
con una perfusión i.v. a un ritmo de 3-7 mg/hora. Aunque su uso debe
restringirse a las urgencias hipertensivas para prevenir la tolerancia con el
uso crónico.
CALCIOANTAGONISTAS: El
más utilizado es el nifedipino (nombre comercial: Adalat®).
Es un vasodilatador
periférico y un tocolítico.
Se absorbe
rápidamente por vía oral, actúa a los 10-20 minutos y alcanza su máximo efecto 30
minutos después de la ingestión; más rápidamente si se administra (pinchado)
sublingual.
No disminuye el gasto
cardiaco; no afecta adversamente la hemodinámica feto-placentaria por lo que
mantiene el fl ujo a ese nivel; no altera la frecuencia cardiaca fetal.
Como efectos
secundarios pueden aparecer: cefalea, rubor, ligera taquicardia, edemas y lo más
importante es su potenciación si se administra conjuntamente con sulfato de
magnesio que puede provocar una respuesta hipotensora exacerbada o incluso paro
cardiorrespiratorio (este efecto se ha observado sobre todo tras su
administración vía oral, no sublingual).
Otro aspecto a tener
en cuenta con el nifedipino es un potente efecto tocolítico que podría influir
en la evolución del parto.
Estudios en la
literatura demuestran que el tratamiento con nifedipino sublingual tiene un efecto
más rápido, durante más tiempo y con menos dosis que la hidralacina
intravenosa.
La dosis a
administrar en los episodios agudos es de 10 mg sublingual cada 20 minutos hasta
una dosis total de 30 mg, y a continuación como mantenimiento dosis de 10-20 mg
cada 4-8 horas. Habitualmente no son necesarias dosis mayores de 120 mg/día.
Como tratamiento de
base también se han comunicado buenos resultados con una dosis diaria de 30 mg
de nifedipino retard (OROS); comenzando con nifedipino retard 10 mg/12h y
aumentando hasta 30 mg/12h.
METILDOPA: (Nombre
comercial: Aldomet®). Antagonista alfa2 adrenérgico que reduce el tono simpático.
Es el único fármaco
en el que se ha demostrado su seguridad durante el embarazo, establecida por
estudios realizados en niños expuestos intraútero.
Su concentración
máxima tras la administración oral es a las 3-5 horas y su efecto máximo es a
las 5-6 horas por lo que su uso en la preeclampsia, al menos en un episodio
agudo es inadecuado por su lentitud de acción y su larga vida media.
La dosis de
mantenimiento usual es de 250 mg, 2 o 3 veces al día, hasta un máximo de 500 mg/6
horas.
Sus efectos
secundarios más frecuentes son: somnolencia, depresión, debilidad, hipotensión postural
y cefalea.
BETABLOQUEANTES: LABETALOL:
Bloqueante mixto de lo receptores alfa y beta adrenérgicos.
El efecto alfa
produce vasodilatación, disminuye las resistencias vasculares y la presión
arterial; y el efecto beta es cardioprotector.
Menos estudiado que
la hidralacina, pero con un inicio de acción más rápido y con menos efecto
taquicardizante e hipotensión intensa menos frecuente.
La dosis inicial es
en bolo de 10-20 mg, con aumento progresivo de la dosis cada 10 minutos, pudiendo
darse hasta 40-50 mg intravenosos, hasta un total de 300 mg. Se puede
administrar un bolo de 40-80 mg cada 10 min. hasta obtener la respuesta
deseada, o hasta un máximo de 300 mg.
La disminución de las
resistencias periféricas no está asociada con disminución de la perfusión uteroplacentaria,
ni a otros efectos materno-fetales no deseables.
La dosis de
mantenimiento es de 500 mg/6 horas pudiendo aumentar la dosis hasta 800 mg/6 horas.
ATENOLOL: No debe
usarse ya que se asocia a retraso del crecimiento intrauterino en tratamientos prolongados.
OTROS FÁRMACOS
HIPOTENSORES: Diazóxido, nitroprusiato sódico, nitroglicerina.
Tienen un efecto
hipotensor muy potente y una acción muy rápida pero su uso requiere un riguroso
control hemodinámico materno. Se reservan para cuando se hace imperioso
disminuir rápidamente una tensión arterial muy grave.
KETANSERINA: Bloquea
selectivamente los receptores de serotonina. Estudios recientes en la
literatura muestran que es una droga segura y efectiva en el tratamiento de la
preeclampsia,
e incluso que es más
segura comparada con la hidralacina. La dosis a administrar es un bolo de 5 mg
seguido de una perfusión continua de 4 mg/hora.
DROGAS QUE NO DEBEN
USARSE: IECA´s: Su uso se ha asociado a aumento de abortos, muerte fetal,
fallo renal, malformaciones, oligohidramnios y anuria neonatal. La circulación fetal
es dependiente de la angiotensina II por lo que la administración de IECA´s
provocan hipotensión severa en el feto.
Diuréticos:
disminuyen el volumen plasmático intravascular (ya disminuido en la
preeclampsia), y por tanto el fl ujo uteroplacentario; están contraindicados
exceptuando los raros casos de edema pulmonar o insufi ciencia cardiaca.
ANTICONVULSIVANTES:
SULFATO DE MAGNESIO: (Nombre
comercial; Sulmetil). Tratamiento de elección para profi laxis o tratamiento de
las crisis convulsivas asociadas a preeclampsia.
Su mecanismo de
acción no está aclarado totalmente, parece que se produce a nivel periférico bloqueando
la transmisión neuromuscular.
Se utiliza en
preeclampsia grave con una dosis de carga de 4 gr i.v. a pasar en 15-20 minutos
(no debe administrarse de forma rápida ya que puede provocar paro cardiaco),
seguidos de una dosis de mantenimiento de 1-2 gramos a la hora (4 ampollas en
500 ml de suero glucosado a 90 ml/h,
lo que supone 1 gramo
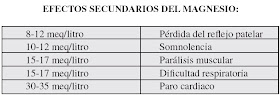
a la hora) ajustando la dosis en función de los controles, ya que los niveles terapéuticos
de magnesio se encuentran entre 4 y 7 meq/litro, y niveles superiores son
tóxicos.
Por lo que durante su
uso, cada hora, debe confi rmarse la existencia del refl ejo rotuliano, la
frecuencia respiratoria (que debe ser mayor de 16 respiraciones por minuto), y
una diuresis mayor o igual a 30 ml por hora (se colocará sonda vesical
permanente a las pacientes en las que se inicie tratamiento con sulfato de
magnesio).
En caso de
intoxicación debe administrarse 1 mg de gluconato cálcico i.v. (10 ml al 10%) a
pasar en 1-2 minutos.
El tratamiento con
sulfato de magnesio debe mantenerse 48 horas postparto.
FENITOÍNA: También
es un anticonvulsivante eficaz.
Puede administrarse
de forma intravenosa continua o vía oral y no se ha asociado su uso con efectos
adversos materno-fetales. Otras ventajas sobre el sulfato de magnesio es su
falta de actividad tocolítica, su vida media más prolongada y una mejor
tolerancia por parte de la paciente.
Dosis inicial: 15-25
mg/kg de forma lenta, sin superar nunca los 25 mg/minuto, lo que evita la
toxicidad cardiovascular y la depresión del sistema nervioso central.
Como profi laxis se
administra en dosis de 100 mg i.v. o i.m. cada 4 horas.
DIACEPAN: (Nombre
comercial: Valium).Usado en el control urgente de la crisis convulsiva a dosis
de 5-10 mg intravenosos, seguido de una perfusión que variará según el grado de
conciencia de la paciente (2-4 mg/hora).
Desventajas de este
fármaco son su corta vida media, y su efecto depresor del sistema nervioso central
y respiratorio fetal.
No obstante puede
utilizarse con grandes ventajas en asociación con el sulfato de magnesio.
ACTUACIÓN
En caso de que
durante el tiempo de estancia en urgencias se normalice la tensión arterial,
los datos analíticos sean normales y el RCTG indique bienestar fetal, la
paciente será dada de alta debiendo seguir controles de tensión arterial en su
Centro de Salud 2-3 veces a la semana, y en caso de detectarse tensiones
arteriales mayores o iguales de 140/90 mm Hg, la paciente deberá volver al
servicio de urgencias para ser valorada por el tocólogo.
Si se confi rma el
diagnóstico de preeclampsia el tratamiento defi nitivo es la fi nalización de la
gestación en embarazos a término. En edades tempranas de la gestación se
recomienda un tratamiento conservador procediéndose a la fi nalización de la
gestación cuando se alcanza la madurez pulmonar fetal o cuando el estado
materno o fetal empeora.
GESTACIÓN A TÉRMINO:
En todo caso de
preeclampsia diagnosticado en una paciente con gestación a término está indicado
la inducción del parto; cuando el feto se encuentra en un grado de bienestar
adecuado puede permitirse el parto vaginal con maduración cervical si fuera
preciso.
Si la tensión
arterial se mantiene elevada puede administrarse a la paciente 10 mg de
nifedipino sublingual que controlen la tensión, administrando a continuación
una pauta de 10 mg/6-8 horas hasta la fi nalización del parto.
En caso de que la
situación fetal sea precaria, o aparezcan signos de riesgo de pérdida de bienestar
fetal, se procederá a la extracción fetal de manera inmediata por cesárea
.
GESTACIÓN PRETÉRMNO:
En estos casos se
procederá de diferente manera dependiendo de la gravedad del cuadro.
PREECLAMPSIA LEVE: Lo apropiado es el
tratamiento conservador hospitalario por lo que se procederá al ingreso de la
paciente y se dejará pedido desde urgencias un control analítico completo para
disponer de un diagnóstico preciso precozmente: hemograma, coagulación, proteinuria
y calciuria de 24 horas, urea, creatinina, ácido úrico y pruebas de función
hepática: transaminasas, LDH, fosfatasa alcalina y bilirrubina.
El tratamiento no
farmacológico es una posibilidad en caso de que no existan criterios de gravedad,
indicando al ingreso el control estricto de la tensión arterial (4 veces al
día), y dejando la decisión de iniciar el tratamiento hipotensor al facultativo
que vaya a controlar a la gestante, en función de la evolución; ya que sólo con
el reposo suele ceder la hipertensión.
No obstante si la
tensión arterial diastólica persiste durante la estancia en urgencias en
valores superiores a 100 mm Hg estaría indicado el inicio del tratamiento
hipotensor para prevenir complicaciones maternas cerebrovasculares y cardiacas.
Los fármacos indicados habitualmente en este caso serían: metildopa 250 mg/8-12
horas o nifedipino 10 mg/6-8 horas (pudiendo iniciarse tratamiento con
administración sublingual para conseguir un descenso rápido de la tensión arterial).
Las dosis se irán modifi cando, o no, en función de la evolución.
PREECLAMPSIA GRAVE: Ante una paciente que
se presente con un cuadro de hipertensión grave persistente la conducta
aconsejada será la siguiente:
-Establecer
tratamiento hipotensor, en este caso el fármaco más indicado sería la
hidralacina i.v. o bien nifedipino sublingual.
-Establecer
tratamiento anticonvulsivante endovenoso con sulfato de magnesio, que se
mantendrá hasta el parto y un mínimo de 48 horas postparto.
-Valoración del
estado materno y fetal. Si a pesar del tratamiento no se controla la tensión o existen
pródromos de eclampsia (es raro que ésta se instaure sin síntomas prodrómicos)
o existen signos de sufrimiento fetal debe finalizarse la gestación
inmediatamente, independientemente de la edad gestacional, administrando
corticoides para la maduración pulmonar aunque sólo haya tiempo para
administrar una dosis.
SÍNTOMAS PRODRÓMICOS
DE ECLAMPSIA
- Náuseas y vómitos.
- Zumbido de oídos.
- Dolor en
hipocondrio derecho y epigastrio.
- Escotomas.
- Cefalea
- Diplopia.
- Hiperexcitabilidad.
- Visión oscura.
- Hiperrefl exia.
- Centelleos.
- Vértigo.
- Amaurosis.
- Somnolencia.
En caso de
controlarse la tensión arterial y no darse los otros supuestos la conducta
dependerá de la edad gestacional.
- 34 SEMANAS O MÁS:
fi nalizar la gestación.
- 32-34 SEMANAS: dado
el buen pronóstico de los neonatos a largo plazo, la prolongación del embarazo
no ofrece un gran benefi cio, por lo que se debe inducir la madurez pulmonar fetal
y extraer al feto en 48 horas.
Al ingreso se
indicará control de tensión arterial estricto, se pedirá toda la analítica para
valorar el estado materno por si existe urgencia materna para fi nalizar la
gestación y se dejará pautado el tratamiento antihipertensivo.
- 28-32 SEMANAS: la
pauta expectante tiene un claro benefi cio sobre la morbimortalidad fetal por
lo que se procederá al ingreso con control estricto materno-fetal.
Desde urgencias se
dejará pedida analítica completa y se iniciará tratamiento hipotensor y madurez
pulmonar fetal.
- 22-28 SEMANAS: se
recomienda conducta expectante siempre que se disponga de cuidados obstétricos
intensivos.
- MENOS DE 22
SEMANAS: debe recomendarse la finalización de la gestación.
A continuación se
enumeran las indicaciones de la finalización del embarazo independientemente de
la edad gestación, estas situaciones pueden plantearse al equipo de guardia no
sólo de pacientes que consultan desde su domicilio si no complicaciones de
pacientes ingresadas:
- Maternas: trombocitopenia progresiva.
persistencia de
hipertensión arterial a pesar del tratamiento
incremento progresivo
de la proteinuria
aparición de signos
premonitorios de eclampsia
eclampsia
oligoanuria
complicaciones
maternas graves: hemorragia
cerebral
edema pulmonar
rotura hepática
- Fetales: RCTG patológico
líquido amniótico
teñido
perfil biofísico
menor de 4
doppler umbilical con
flujo diastólico revertido
madurez pulmonar
confirmada
rotura prematura de
membranas
En estos casos el
control intraparto debe ser muy estricto:
- Parto en paritorio
silencioso y con poca luz.
- Decúbito lateral la
mayor parte del tiempo.
- Monitorización
biofísica continua.
- Sonda de Foley
urinaria.
- Excreción urinaria
mínima de 30 ml/hora (si es necesario administrar manitol, pero no sobrecargar hídricamente
a la paciente).
- Evitar caídas bruscas de
tensión arterial.
- Sedar a la paciente
con diacepán o sulfato de magnesio.
- Extracción fetal
instrumental atraumática, evitar pujos.
- Anestesia
peridural.
- Al iniciar el parto
y cada 8 horas determinar hematocrito, plaquetas, estudio de coagulación y
electrolitos.
ECLAMPSIA
Cuando se presenta
una crisis convulsiva lo más importante es asegurar la oxigenación materna y
minimizar el riesgo de aspiración por lo que se establecerá una vía aérea permeable
y administrar oxígeno.
-Cateterización
vesical.
-Se administrará
tratamiento anticonvulsivante con sulfato de magnesio junto con 10 mg de diacepan
i.v. para controlar la crisis aguda.
-Control de tensión
arterial con los mismos criterios que en casos de preeclampsia grave.
-Corrección de la
hipoxemia materna y/o acidosis en casos de que exista.
Una vez estabilizada
la paciente, hemodinámica y neurológicamente y confi rmado que el cuadro convulsivo
es debido a una eclampsia (hipertensión arterial, parámetros analíticos) se procederá
a la fi nalización de la gestación en las primeras 48 horas postconvulsión.
La vía de fi
nalización del parto dependerá del estado materno-fetal y del grado de
maduración del cervix uterino.
SÍNDROME DE HELLP
Síndrome
caracterizado por hemolisis (H), elevación de enzimas hepáticas (elevated
liver, EL), y recuento de plaquetas bajo (low platelets, LP).
Este síndrome,
asociado con morbimortalidad materna y fetal elevada, suele manifestarse clínicamente
mediante síntomas digestivos: dolor en epigastrio o en hipocondrio derecho. La hipertensión
y la proteinuria pueden ser en este momento leve o ausente por lo que los datos
para establecer el diagnóstico son analíticos:
-Hemolisis:
bilirrubina > 1,2 mg/dl.
Hb < 10 gr/dl.
LDH > 600 UI.
Presencia de
esquistocitos.
-Enzimas hepáticas:
transaminasas, GOT > 70 UI.
LDH > 600 UI.
Plaquetas <
100000/ml.
Las complicaciones
asociadas son desprendimiento prematuro de placenta normalmente inserta,
fracaso renal agudo, hematomas hepáticos y ascitis.
Aproximadamente 2/3
de los casos suceden en el embarazo y 1/3 en el puerperio. Parece haber una
estrecha relación entre el síndrome de HELLP y la aparición de eclampsia
postparto, por lo que la presencia de síndrome de HELLP debe ser considerado
como factor de riesgo para desarrollar eclampsia en el puerperio.
DIAGNÓSTICO
DIFERENCIAL
Debe establecerse con
los siguientes cuadros: púrpura trombopénica autoinmune, enfermedad crónica
renal, pielonefritis, colecistitis, gastroenteritis, hepatitis, pancreatitis,
púrpura trombótica trombopénica, síndrome urémico hemolítico, hígado graso del
embarazo.
TRATAMIENTO
El tratamiento debe
realizarse como el de una preeclampsia grave aunque muchos autores consideran
que ante un verdadero síndrome de HELLP el tratamiento debe ser la finalización
de la gestación independientemente de la edad gestacional.
La vía del parto se
considerará como en el caso de la preeclampsia.
En el síndrome de
HELLP están contraindicadas las anestesias locorregionales, por lo que se usará
infiltración local del periné en el parto vaginal y anestesia general en caso
de intervenciones tocúrgicas.
La transfusión de
plaquetas está indicada antes o después del parto en recuentos inferiores a 20000/mm
cúbico.
En caso de cesárea se
transfundirá con recuentos inferiores a 50000/mm cúbico.
Recientemente han
aparecido estudios en la literatura que concluyen que la administración de
corticoides a dosis altas en pacientes con síndrome de HELLP supone un
beneficio, no sólo para inducir la madurez pulmonar fetal, si no que aporta
beneficios maternos ya que mejora el recuento de plaquetas y reduce los niveles
de enzimas hepáticas.